Le fatalisme, un travers bien de chez nous : un Français sur trois considère le déclin du pays comme irréversible, selon l’étude Fractures françaises de la fondation Jean-Jaurès publiée en octobre 2023. Quoi de surprenant dans une société où le président de la République en personne, à l’époque François Mitterrand, prétendait en juillet 1993 que “dans la lutte contre le chômage, on a tout essayé” ? L’idée que la politique ne peut peser sur le réel a continué à se diffuser, comme un venin paralysant l’action publique. Et pourtant, à quelques kilomètres de chez nous, des peuples d’irréductibles réformateurs résistent encore et toujours à l’impuissance.
L’effort suppose d’abord un diagnostic clair, à long terme : en Italie, en Suède ou au Canada, c’est au bord du gouffre que les gouvernants ont élaboré des réformes d’ampleur, appelées à faire passer leur pays de malade à modèle. Surtout, il implique une volonté politique sans faille, outre la bureaucratie, les lobbys et ceux qui pensent que tout changement des pratiques est impossible. A l’heure où le nouveau gouvernement dirigé par Michel Barnier met en avant, jusque dans les intitulés de ses ministres, la “simplification”, le “partenariat avec les territoires”, la “souveraineté alimentaire” ou la “réussite scolaire”, comme autant de promesses, on ne peut que leur conseiller d’aller jeter un œil à ce qui marche ailleurs.
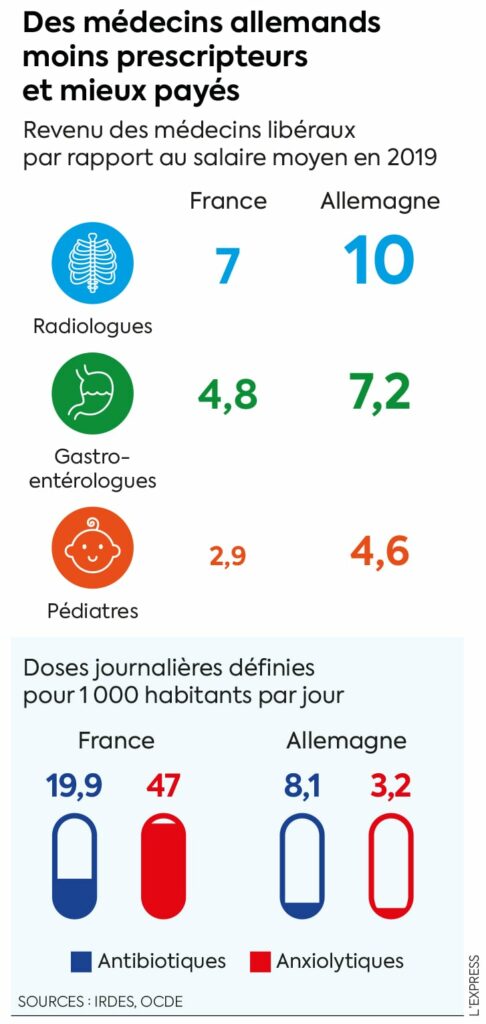
Le chiffre interpelle. Les Français consomment 12 fois plus d’hypnotiques et de sédatifs que leurs voisins allemands, et 15 fois plus d’anxiolytiques. Seraient-ils 15 fois plus déprimés ? Disons plutôt que les pratiques de prescriptions diffèrent grandement de chaque côté du Rhin, de même que la façon dont les soins ambulatoires, soit la “médecine de ville”, sont gérés. Il s’agit là d’une source d’inspiration pour la France, confrontée à de nombreux défis pour maintenir un système de santé de qualité, sans alourdir les dépenses nationales.
Commençons par un point commun entre les deux pays. Les dépenses de santé y sont financées par des caisses d’assurance-maladie qui couvrent toute la population, sans laisser de côté certaines franges défavorisées, comme c’est le cas aux Etats-Unis. Le fait que les caisses d’assurance-maladie soient bien plus nombreuses en Allemagne, et pour certaines privées, n’a pas d’impact global sur les dépenses des assurés : le reste à charge des ménages reste relativement faible (12 % en moyenne, contre 8,9 % en France).
C’est dans les pratiques de la médecine de ville que les différences s’accumulent. Les médecins allemands emploient davantage de professionnels de soins (infirmiers, assistants de santé) capables de réaliser certains gestes médicaux, en plus de tâches administratives. Cela réduit de moitié la durée des rendez-vous en Allemagne (huit minutes) et permet in fine de traiter plus de patients. Le métier d’assistant médical existe en France depuis 2019, mais peu de médecins ont recours à eux. Leur formation gagnerait à être élargie, pour qu’ils puissent, par exemple, poser des pansements, à l’instar de leurs homologues allemands.
Comme le montre un récent rapport de l’Institut de recherche et documentation en économie de la santé (Irdes), les médecins français, en comparaison avec leurs homologues allemands, ont la main plus lourde lorsqu’il s’agit de prescrire certains médicaments. Ils sont peu surveillés, alors qu’outre-Rhin, les prescriptions font l’objet d’un étroit contrôle – ce qui les incite à prescrire plus souvent des médicaments génériques et éviter les abus. Et pour cause : les généralistes et les spécialistes allemands doivent rendre des comptes à l’association régionale de médecins à laquelle ils appartiennent. Ils doivent justifier toutes les dépenses supplémentaires par rapport à un budget cible pour leur cabinet, sous peine de sanctions.
En Allemagne, un système hospitalier “moins efficient”
“Le point fort de la médecine allemande de ville, c’est cette implication des associations de médecins, qui participent à la définition des budgets, avec les caisses d’assurance-maladie”, souligne Zeynep Or, directrice de recherche à l’Irdes. “En France, les médecins libéraux ne se sentent pas responsables du système de santé, poursuit la chercheuse. Une décentralisation de la gestion, comme en Allemagne, avec leur implication dans les décisions, serait une bonne chose.” Elle permettrait de mieux définir le juste coût des différents actes médicaux – la dernière mise à jour globale date de 2005 en France –, mais également de réguler les heures d’ouverture des cabinets, pour éviter l’encombrement des services d’urgence. “Mais il y a encore un attachement fort d’une partie des médecins libéraux français au fait d’avoir le minimum de contraintes”, souligne Patrick Hassenteufel, professeur à l’université Paris-Saclay, spécialiste des politiques de santé en Europe.
Tout n’est pas rose, cependant, en Allemagne. L’Irdes note que son système hospitalier est “moins efficient” que celui de son voisin français. Il compte encore 4,9 lits pour 1 000 habitants contre 2,9 en France. Le ministre de la Santé, Karl Lauterbach, porte depuis quelques mois une vaste réforme de rationalisation des soins hospitaliers. Ce social-démocrate veut développer la chirurgie ambulatoire (sans hospitalisation de nuit) et réduire le nombre d’opérations jugées inutiles. Son objectif : moins de lits, dans des établissements plus spécialisés et donc plus qualitatifs. Il veut aussi sortir les hôpitaux de la tarification à l’acte systématique, ce qui a déjà été fait pour les soins assurés par les infirmiers et a permis de préserver leurs effectifs des contraintes budgétaires. Une réforme que les hospitaliers français regardent avec envie.
Source